Título
Autor
Fecha
Lugar de Realización
Correspondencia
jlchavesm@unal.edu.co
Texto
REV ARGENT NEUROC | VOL. 31, N° 4: 205-218 | 2017
ARTÍCULO ORIGINAL
Nelson Monrroy, José Luis Chaves
E.S.E. Hospital El Tunal III nivel, Bogotá, Colombia
RESUMEN
Objetivo: Las técnicas de derivación externa (DVE) del líquido cefalorraquídeo son herramientas precisas, costoefectivas y ampliamente utilizadas para la monitorización y tratamiento la hipertensión intracraneal. Sin embargo, su uso implica complicaciones severas siendo la más temida la neuroinfección. El presente estudio describe la incidencia de infección asociada ventriculostomías (IAV) con DVE en la práctica neuroquirúrgica colombiana, fenómeno que no ha sido previamente descrito.
Material y Método: Se estudió una cohorte longitudinal de 19 pacientes en quienes se implementaron técnicas de DVE en el periodo 2015-2016 para determinar respecto a los factores de riesgo la incidencia de infección y otras complicaciones.
Resultado: La incidencia de complicaciones en las DVE fue de 42.8%, la incidencia global de IAV fue de 14.3% y la incidencia de complicaciones derivadas de IAV fue de 17.1%. La mortalidad asociada a IAV fue del 50%. El uso de alternativas a los catéteres ventriculares comerciales se asocia con mayor incidencia de complicaciones de todo tipo más no con mayor incidencia de complicaciones infecciosas. El tiempo de uso es directamente proporcional a la incidencia de complicaciones, pero su carácter es estacionario a partir del día 9 para IAV. El tipo de procedimiento no se relacionó con IAV como tampoco con hemorragia subaracnoidea.
Conclusión: Las IAV son complicaciones comunes y mortales, pero existen estrategias para su prevención. Se desaconseja la implementación de sondas nelaton como dispositivos para DVE, aunque la evidencia que sustenta esta recomendación es insuficiente.
Palabras clave: Infección; Catéter Ventricular; Derivación Ventricular; Sonda Nelaton; Complicación; Hidrocefalia
ABSTRACT
Objective: External cephalospinal fluid derivation (CFD) systems are accurate, cost-effective and extensively-used tools to monitor and treat intra-cranial hypertension. Their use is associated with severe complications, including central nervous system (CNS) infections. This study assessed the incidence of ventriculostomy-associated infections (VAI) with CFD in a Colombian neurosurgical practice, aiming to be the first study of its kind.
Methods: We followed a longitudinal cohort of 19 patients on whom external ventricular derivation techniques were implemented in 2015 and 2016 to determine, according to parameters described as risk factors, the incidence of associated infections and other complications.
Results: The incidence of CFD-associated infections was 42.8%, while the global incidence of VAI was 14.3% and the incidence of VAI-associated complications was 17.1%. VAI-related mortality was 50%. Using alternatives to commercial ventricular catheters was associated with a higher incidence of all-type complications, but not with the incidence of major infectious complications. Time of use was directly correlated with the incidence of VAI-related complications, but incidence stabilized beyond the 9th day post VAI. The type of procedure performed did not appear to influence the rate of neuro-infections or subarachnoid hemorrhage.
Conclusions: Ventriculostomy-associated infections are common and deadly complications, and strategies to diminish their incidence exist. Based upon our results, we recommend avoiding the use of nelaton probes as DVE dispositives, though there is insufficient evidence to fully support this recommendation.
Key words: Infection; Ventricular Catheter; Ventricular Derivation; Nelaton; Complication; Hydrocephalus
José Luis Chaves
jlchavesm@unal.edu.co
INTRODUCCIÓN
La realización de técnicas de derivación del líquido cefalorraquídeo (LCR) mediante drenajes ventriculares externos (DVE), particularmente los catéteres intraventriculares o catéteres de ventriculostomía, son uno de los procedimientos más comúnmente realizados en la práctica neuroquirúrgica. La historia de estos procedimientos se remonta a 1922, época en la que Dandy realizó el primer procedimiento quirúrgico para el manejo de la hidrocefalia registrado en la literatura médica5. Los DVE son herramientas confiables, precisas y costoefectivas para la monitorización y tratamiento la hipertensión intracraneal en el trauma craneoencefálico, hemorragias subaracnoideas y eventos cerebrovasculares hemorrágicos o isquémicos; permiten la derivación terapéutica del líquido cefalorraquídeo (LCR) en la hidrocefalia aguda ocasionada por hemorragia intraventricular, meningitis infecciosa y lesiones ocupantes de espacio con obstrucción al drenaje del mismo21. En los contextos mencionados, las DVE ofrecen la posibilidad de monitorizar el curso clínico de la enfermedad y su respuesta al tratamiento, y tiene la ventaja por sobre las derivaciones permanentes (tipo derivación ventriculoperitoneal) en que el flujo de escape es controlado a la vez que conforma una vía de acceso directo al ventrículo para la administración de fibrinolíticos en la hemorragia intraventricular, antibióticos en la ventriculitis y la realización de ventriculografía23.
Dentro de las complicaciones asociadas se encuentran la hemorragia, la inserción incorrecta, la desconexión, el bloqueo y la extracción no intencionada del catéter, sin embargo, la más significativa es la infección asociada a DVE. Esta última es la complicación más frecuente y clínicamente significativa: puede asociarse a ventriculitis, meningitis, cerebritis, absceso cerebral y empiema subdural, las cuales representan una morbimortalidad significativa, comprometen el proceso de rehabilitación del paciente, empeoran el pronóstico de la enfermedad de base, imposibilitan la realización inmediata de derivaciones permanentes, prolongan la estadía hospitalaria e incrementan los costos19. Otras complicaciones infecciosas son la osteomielitis del cráneo y la bacteriemia secundaria, mucho menos frecuente.
MATERIAL Y MÉTODOS
Los datos presentados fueron recopilados en el centro de referencia de cuidado neurocrítico de la red sur de hospitales públicos de la capital colombiana. Cuenta con servicio de neurocirugía y unidades de cuidados intensivos adulto (UCI) y pediátrico (UCIP) donde se presta atención a la patología neuroquirúrgica de alta complejidad proveniente de todo el territorio nacional.
A partir de la bitácora del servicio de neurocirugía de este centro se recopilaron todas las historias clínicas de los pacientes en quienes se implementaron técnicas de derivación ventricular externa en el periodo comprendido entre el 1 de enero de 2015 y el 23 de mayo de 2016. Se realizó seguimiento de cada caso durante la estadía hospitalaria pretendiendo identificar la incidencia de IAV, así como otras complicaciones inherentes a este tipo de procedimientos como localización extraventricular, extracción y obstrucción del catéter. Se caracterizó cada una de éstas identificando posibles asociaciones causales con el lugar de manejo donde ocurrían, la técnica quirúrgica usada, el material implantado y la duración del mismo, el tipo de microorganismo causante de IAV y el tratamiento aplicado. Con ello se determinó el impacto que la ocurrencia de dichas complicaciones tuvo en el desenlace clínico de los pacientes.
Todas las DVE se realizaron en salas de cirugía tras la administración profiláctica de cefazolina 30 minutos antes del procedimiento. Dada la carente condición económica de este centro hospitalario en algunos casos de emergencia fue necesario usar sustitutos del catéter ventricular del kit comercial. La sonda nelaton ha venido siendo implementada empíricamente para solucionar la escasez de insumos más no existe evidencia en la literatura acerca de la seguridad, eficiencia o riesgos en el uso de este tipo de materiales.
En todos aquellos casos en los que se sospechó clínica o paraclínicamente una infección del sistema nervioso central se realizó estudio de neuroimágen junto a citoquímico y cultivo del líquido cefalorraquídeo obtenido directamente de la DVE mediante técnica estéril. El servicio tratante inició antibioticoterapia empírica acorde a la infección sospechada que posteriormente fue modificada acorde a las directrices del servicio de infectología y el reporte del antibiograma. Ninguna infección ocurrió después del retiro de la DVE y no ocurrieron reinfecciones. El diagnóstico de IAV se hizo acorde a la definición del CDC.
Criterios de inclusión
Se incluyeron únicamente las historias clínicas completas, es decir, aquellas que abarcaban la documentación del curso clínico de cada entidad quirúrgica desde el ingreso a urgencias hasta la fecha de egreso. Dichas historias contenían la fecha de ingreso, el motivo de consulta, el diagnóstico neuroquirúgico, las características de la intervención realizada, el lugar de manejo clínico, las complicaciones ocurridas y los tratamientos dados a las mismas, la fecha de egreso y las condiciones en las que éste se da.
Criterios de exclusión
No se incluyeron las historias clínicas incompletas, que no estuviesen sistematizadas en su totalidad o aquellas de pacientes que estuviesen hospitalizados a la fecha. Se excluyeron también los casos en los que se utilizaron técnicas de derivación externa de líquido cefalorraquídeo diferentes al catéter ventricular.
De los 34 pacientes en quienes se implementaron DVE en el periodo de estudio no fue posible obtener las historias de 6 de ellos, otras 6 estaban incompletas y otras 3 fueron excluidas al no corresponder a catéteres ventriculares, quedando así 19 casos seleccionados a partir de la cual se configuró una base de datos. En ésta se caracterizó demográficamente cada caso, se registró la fecha de ingreso, el motivo de consulta, las comorbilidades al momento de la hospitalización, el diagnóstico neuroquirúgico principal y uno secundario que justificase la intervención realizada, la fecha de cada procedimiento realizado, la indicación del mismo, la técnica quirúrgica, el material implantado, el nombre del cirujano, la duración de la DVE, las complicaciones ocurridas, el lugar de manejo donde ocurrieron, los tratamientos instaurados, la ocurrencia de otras complicaciones no relacionadas a la DVE, la fecha y condiciones del paciente al egreso.
Riesgo de sesgo
Existe un sesgo de selección inherente al realizar un análisis de la incidencia de IAV en población hospitalaria. Además, la brevedad del periodo de estudio y el número de casos incluidos no aportan información extrapolable que permita comprender el comportamiento fenomenológico del objeto de interés a gran escala, aun así, resulta útil al arrojar las primeras luces sobre las complicaciones de las DVE en el contexto local, que no han sido previamente descritas.
RESULTADOS
La muestra se compone de 11 mujeres (57.8%) y 8 hombres (42.2%) con edad promedio de 45.4±25 años. Los motivos de consulta directamente relacionados con la patología neuroquirúrgica de base más frecuentes fueron trauma vehicular (21%), alteración del nivel de alertamiento (21%) y actividad ictal (21%). De 4 pacientes que sufrieron trauma vehicular, 3 fueron en calidad peatonal y 1 como conductor de motocicleta. La alteración del nivel de alertamiento se estableció como cualquier déficit neurológico causal de disminución de la capacidad preexistente del individuo para interactuar con el medio; la actividad ictal se definió como cualquier manifestación clínica producida por descargas epileptiformes. Respecto a las comorbilidades existentes al momento del ingreso 8 pacientes no presentaban ninguna (42%), 6 padecían la combinación hipertensión arterial primaria y diabetes mellitus tipo 2 (31%) y 2 (11%) presentaban aneurismas previamente diagnosticados, uno de la arteria cerebral anterior y el otro de la arteria comunicante posterior.
En cuanto a los diagnósticos de ingreso, los más comunes y en coherencia con lo anterior fueron el trauma craneoencefálico severo (26%), el evento cerebrovascular hemorrágico (26%) y la patología tumoral (21%). Respecto a esta última resulta llamativo que todos los tumores correspondían a lesiones ubicadas en la fosa posterior. Los diagnósticos más frecuentes bajo los cuales se realizaron intervenciones fueron la hemorragia subaracnoidea (37%) y la hipertensión endocraneana (37%). Las intervenciones más comúnmente realizadas fueron ventriculostomías (47%) seguidas por resección de tumor (21%). Las características descritas se presentan en la Tabla 1.
La primer ventriculostomía realizada en cada paciente correspondió a 3 (16%) casos agudos de hidrocefalia comunicante secundaria, 2 (11%) a casos agudos de hidrocefalia no comunicante primaria y los 14 restantes (73%) a casos agudos de hidrocefalia no comunicante secundaria. Se llevaron a cabo 17 (90%) por la técnica de Kocher, 1 (10%) por la técnica de Keen y 1 (10%) por la técnica de Frazier. El catéter implantado correspondió a sonda nelaton en 4 casos (21%) y catéter ventricular de kit comercial en los restantes 15 (79%). Ninguno de estos primeros catéteres fue usado permanentemente dada su indicación terapéutica en noxas de hidrocefalia aguda y el tiempo de duración promedio fue de 7.5±7.2 días. La incidencia de complicaciones de esta primer ventriculostomía fue del 37% (7 casos), y sus características se describen en la Tabla 2. La incidencia de complicaciones infecciosas fue del 21%, de las cuales 50% correspondió a meningitis, que ocurrieron en el piso de cirugía, y 50% a ventriculitis, ocurridas en la UCI. De las 4 IAV, 2 se asociaron a sondas nelaton: 1 meningitis y 1 ventriculitis. A continuación, se presentan las características de cada IAV:
- Caso 5: masculino de 46 años víctima de asalto con objeto contundente que le ocasiona traumatismo craneoencefálico severo y hemorragia subaracnoidea secundaria, en quien se realiza esquirlectomía y colocación de DVE con sonda nelaton por técnica de Kocher. A los 4 días el paciente presenta picos febriles, leucocitosis y neutrofilia asociados a obstrucción del catéter ventricular. El estudio del líquido cefalorraquídeo no permitió el aislamiento de ningún microorganismo. Con el diagnóstico de ventriculitis se inicia esquema de vancomicina y meropenem por 21 días; no es posible realizar retiro inmediato del DVE debido al riesgo inminente de hipertensión endocraneana. El retiro del mismo se hace tras 10 días. Se da el alta a los 24 días desde el ingreso tras resolución completa del cuadro de neuroinfección. El paciente egresa sin complicaciones derivadas de la IAV.
- Caso 11: masculino de 56 años, diabético e hipertenso, que ingresa por cuadro de actividad ictal en quien se diagnostica tumor de plexo coroideo en cuerno occipital izquierdo. Se realiza extracción del tumor y se coloca DVE con kit comercial por técnica de Keen. A los 6 días el catéter se obstruye en el contexto clínico de un síndrome de respuesta inflamatoria sistémica. Se aísla en líquido cefalorraquídeo Klebsiella pneumomie multisensible y con diagnóstico de ventriculitis se inicia esquema de 14 días con meropenem. Se realiza una segunda DVE de emergencia con kit comercial por la técnica de Kocher que no presentó complicaciones. La condición neurológica del paciente empeora no relacionada a disfunción de la DVE y al sexto día del postoperatorio, 23° desde el ingreso, se diagnostica muerte encefálica.
- Caso 14: masculino de 19 años quien ingresa por cuadro de cefalea con signos de alarma. Se diagnostica neoplasia parieto-occipito-temporal izquierda e hidrocefalia aguda no comunicante secundaria por lo que se realiza DVE por técnica de Keen con kit comercial. Al tercer día postoperatorio presenta respuesta inflamatoria sistémica asociada a signos meníngeos, y dada la condición neurológica del paciente fue posible hacer retiro de la DVE. El estudio de líquido cefalorraquídeo no permitió demostrar ningún microorganismo, más se inicia cubrimiento con cefepime y vancomicina por 10 días con el diagnóstico de meningitis. Se da el alta a los 25 días del ingreso tras resolución completa del cuadro de neuroinfección. El paciente egresa sin complicaciones derivadas de la IAV.
- Caso 18: se expone este caso por ser una IAV que ocurre no como complicación de la intervención realizada sino como una que presenta complicaciones meritorias de múltiples reintervenciones. Femenina de 20 años con antecedente de mielomeningocele y derivación ventriculoperitoneal quien ingresa por cuadro de actividad ictal, fiebre y elevación de reactantes de fase aguda. Se demuestra que la derivación preexistente se encuentra obstruida por ventriculitis con agente etiológico Klebsiella pneumonie productor de carbapenemasa. Se le realiza ventriculostomía por hidrocefalia comunicante secundaria por la técnica de Kocher con kit comercial y se retira DVP no funcional, además de iniciar tratamiento sistémico con meropenem y tigeciclina sistémicos y polimixina B intratecal por 21 días. Al décimo día postoperatorio de evidencia que la DVE está nuevamente obstruida consecuencia del proceso neuroinfeccioso y se reprograma para nueva ventriculostomía de urgencia. Se le realiza una segunda DVE con sonda nelaton por la técnica de Kocher con aparente mejoría del cuadro agudo. El primer día postoperatorio la condición neurológica se reagudiza, por lo que se realiza estudio de neuroimágen en la que se observa malposicionamiento de la sonda al interior del parénquima ventricular y se realiza una tercer ventriculostomía urgente, esta vez con kit comercial mediante técnica Kocher. Al día 17 postoperatorio la DVE se torna disfuncional obstruida por detritos inflamatorios provenientes de la ventriculitis y se realiza una cuarta intervención con un kit comercial por la técnica de Frazier. Al primer día postoperatorio, 31° de hospitalización, la paciente presenta deterioro neurológico súbito no relacionado con disfunción de la DVE que lleva al diagnóstico de muerte encefálica.
- Caso 19: masculino de 63 años quien ingresa por déficit motor de aparición súbita en quien se diagnostica un evento cerebrovascular hemorrágico con abundante hemorragia subaracnoidea e intraventricular en quien se realiza ventriculostomía de urgencia por la técnica de Kocher con sonda nelaton. Al día 12 del postoperatorio se evidencia obstrucción de la DVE asociado a deterioro del nivel de alertamiento y elevación de reactantes de fase aguda. Se logra aislar del líquido cefalorraquídeo Serratia marcesens productora de carbapenemasa y con el diagnóstico de meningitis se inicia terapia sistémica con meropenem y colistina. El cuadro infeccioso progresa a shock séptico refractario y el paciente fallece al día 16 del postoperatorio.
Tabla 1: Caracterización demográfica de la muestra, motivo de consulta, comorbilidades y diagnósticos neuroquirúrgicos
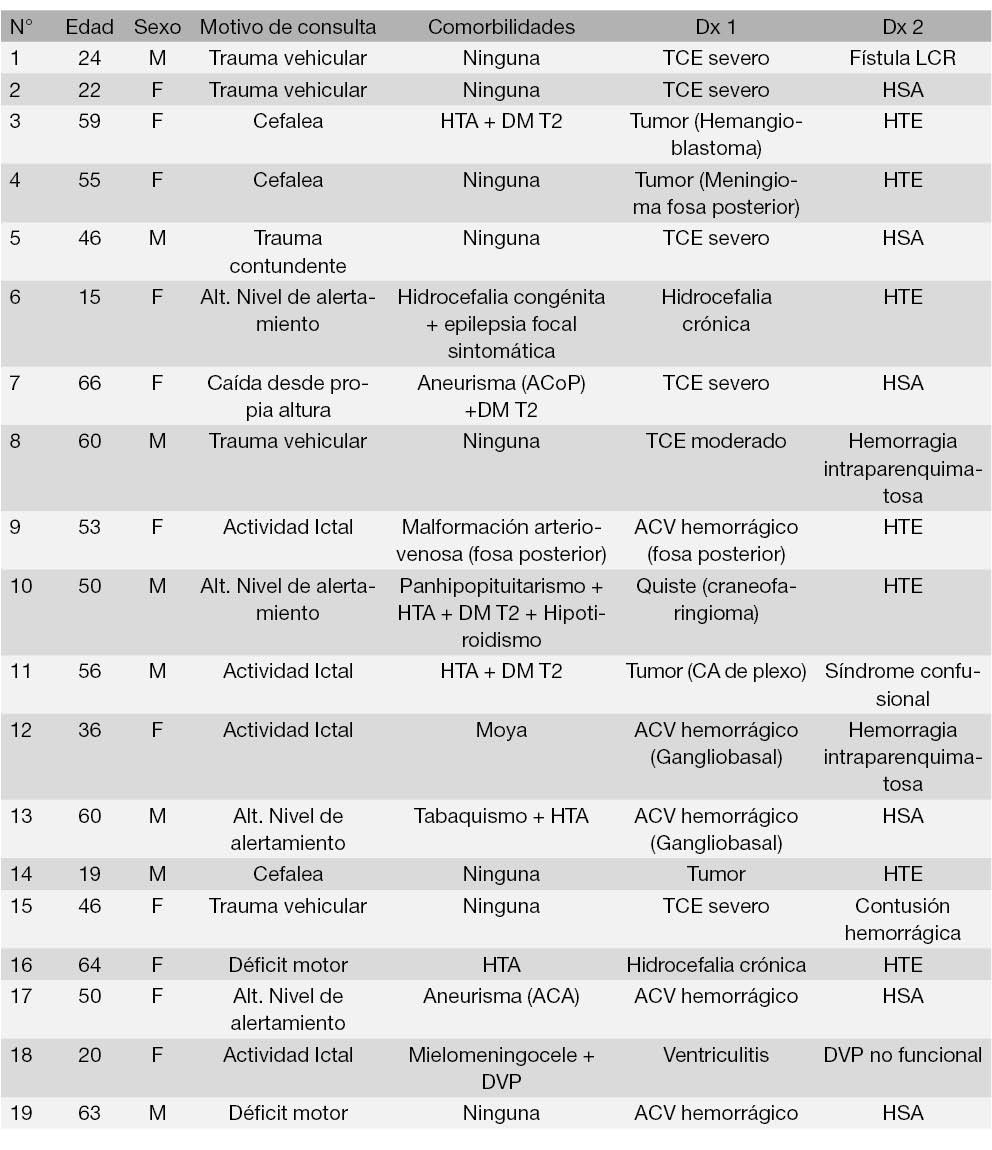
Tabla 2: Complicaciones ocurridas en la ventriculostomía #1

Tabla 3: Complicaciones ocurridas en la ventriculostomía #2
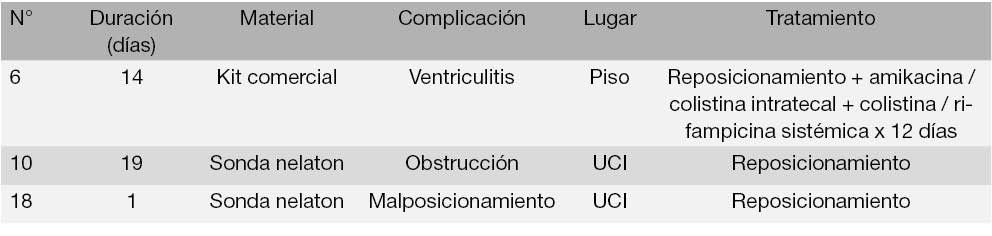
La segunda ventriculostomía se realizó únicamente en 9 pacientes (47%), de los cuales 3 (15%) tenían indicación de cambiar la DVE colocada previamente y sin complicaciones por una derivación ventriculoperitoneal permanente, y 2 (11%) como parte del proceso de extracción de un tumor y un quiste, respectivamente. Las restantes 4 (37%), se realizaron con indicación de reposicionar el catéter que presentó alguna complicación: 2 correspondían a IAV (casos 11 y 18) y las otras 2 a un hematoma epidural iatrogénico y una extracción involuntaria del catéter. La duración promedio de esta segunda DVE fue de 12±11 días; en 4 casos (44%) se realizaron derivaciones ventriculoperitoneales, en otras 4 (44%) se realizaron con la técnica de Kocher y 1 (22%) por la técnica de Frazier. En 3 casos (33%) se usó sonda nelaton y en el resto (66%) se usó kit comercial. La incidencia de complicaciones de esta segunda ventriculostomía fue del 33%, las características de las mismas se presentan en la Tabla 3.
Se observa que la incidencia de IAV es del (11%), un único caso de ventriculitis que se presenta en UCI. A continuación, se presentan las características del caso:
- Caso 6: femenina de 15 años quien ingresa por cuadro de alteración del nivel de alertamiento con antecedente de hidrocefalia congénita derivada y epilepsia focal sintomática en quien se diagnostica hidrocefalia no comunicante primaria atribuible a reagudización de su patología de base dado que la derivación ventriculoperitoneal se encontraba funcional. Se le realiza DVE con kit comercial mediante técnica de Kocher que permanece funcional durante 17 días hasta que es reintervenida para la realización de una nueva DVP. A los 14 días del postoperatorio del segundo tiempo quirúrgico la paciente presenta picos febriles y nuevo deterioro del nivel de alertamiento; el estudio de líquido cefalorraquídeo aísla un tipo de Staphilococus no tipificable multirresitente y con el diagnóstico de ventriculitis se inicia tratamiento sistémico con colistina y rifampicina más amikacina con colistina intratecal durante 12 días. Se hace también cambio del catéter ventricular que se realiza con kit comercial mediante técnica de Kocher. El estado infeccioso de la paciente no mejora causando obstrucción del catéter ventricular por lo que cambia el esquema antibiótico a doripenem y colistina intratecal mas tigeciclina y colistina sistémica por 21 días junto a cambio de la DVE que se realiza con kit comercial mediante técnica de Kocher. Esta cuarta ventriculostomía permanece funcional durante 22 días tras lo cual se obstruye nuevamente, lo cual se atribuye a detritus seculares del proceso neuroinfeccioso resuelto. Se realiza una quinta DVE con kit comercial mediante técnica de Keen, que permanece funcional durante 27 días. Al día 92° de hospitalización presenta nuevo episodio de hidrocefalia comunicante, se realiza estudio de neuroimágen que evidencia un quiste intraventricular. Se realiza un sexto tiempo quirúrgico para drenaje del mismo y colocación de un nuevo catéter ventricular de kit comercial mediante técnica de Keen, el cual no presento complicaciones subsecuentes. La paciente egresa tras 108 días de hospitalización sin secuelas adicionales a las preexistentes al ingreso.
La tercer ventriculostomía se realizó únicamente en 3 (16%) de los casos, todos con indicación de reposicionamiento necesario por complicación de la DVE preexistente y de los cuales 2 (66%) correspondían a IAV (casos 6 y 18). La complicación no infecciosa corresponde a la colocación de un catéter de Ommaya para el drenaje de un quiste secuelar a un craneofaringioma, previamente manejado con una sonda nelaton colocada por técnica de Kocher que fue funcional 18 días antes de obstruirse. El 100% se realizó mediante la técnica de Kocher y en las 2 IAV se hizo cambio por un catéter ventricular de kit comercial. La duración promedio de estos terceros catéteres ventriculares fue de 12±4.5 días. La incidencia de complicaciones fue del 66%, correspondiente a las ya descritas en los casos 6 y 18. Dichas complicaciones infecciosas ocurrieron en las unidades de cuidado intensivo pediátrico y de adultos, respectivamente. Las características de cada una se presentan en la Tabla 4.
Tabla 4: Complicaciones ocurridas en la ventriculostomía #3

La cuarta ventriculostomía se realizó en 2 (11%) de los casos, ambos IAV (casos 6 y 18). Se realizaron con indicación de reposicionamiento debido a una obstrucción del catéter ocurrida producto de neuroinfección intercurrente. El 100% se realizaron con kit comercial, uno por técnica de Kocher y el otro por técnica de Frazier. La duración promedio del cuarto catéter fue de 23±22 días. La incidencia de complicaciones fue del 50%, correspondiente a una nueva obstrucción infecciosa del catéter, como describió previamente en el ítem Caso 6. Las características de la misma se presentan en la Tabla 5. La quinta ventriculostomía se realizó en un único caso (5%), correspondiente a la IAV del caso 6. Debido a una obstrucción infecciosa del catéter se realiza una nueva ventriculostomía con kit comercial mediante técnica de Keen, la cual fue funcional durante 27 días. La incidencia de complicaciones de la quinta ventriculostomía fue del 100%, correspondiente a la ocurrencia de un nuevo episodio de hidrocefalia comunicante por el crecimiento de un quiste intraventricular. Las características de esta complicación se presentan en la Tabla 6.
La sexta ventriculostomía se realizó igualmente en un único caso (5%), correspondiente a la IAV del caso 6. Debido a un nuevo episodio de hidrocefalia comunicante por el crecimiento de un quiste intraventricular es necesario reposicionar un nuevo catéter de kit comercial mediante técnica de Keen, que permanece implantado indefinidamente. No ocurren complicaciones subsecuentes.
En total durante el periodo de estudio se realizaron 35 DVE, de las cuales 15 desarrollaron algún tipo de complicación configurando una incidencia global de complicaciones del 42.8%. Dentro del grupo de las complicaciones, 11 (73.3%) se relacionaron con IAV de las cuales 6 (54.5%) fueron complicaciones derivadas del proceso neuroinfeccioso y los 5 restantes (45.5%) IAV en el sentido estricto del término. La mortalidad general en la muestra fue de 42%, de las cuales el 37.2% ocurrieron como consecuencia de IAV. Los catéteres que presentaron complicaciones tuvieron uso promedio 2.4 días más prolongado.
Lo anterior se representa en el Esquema 1.

Esquema 1: Incidencia y tipificación de las complicaciones ocurridas en las DVE.
La comparación entre cada uno de estos subgrupos respecto a los factores de riesgo se muestra en las Tablas 7, 8 y 9. Respecto al tipo de intervención, la incidencia de IAV en las ventriculostomías realizadas respecto a otro tipo de intervenciones se presenta en la Tabla 10. Resulta llamativo que de las 3 IAV que ocurrieron en procedimientos diferentes a ventriculostomías, 2 corresponden a resecciones de masas tumorales.
Tabla 7: Comparación acorde a factores de riesgo entre los subgrupos complicaciones y no complicaciones

Tabla 8: Comparación acorde a factores de riesgo entre los subgrupos de complicaciones relacionadas con IAV y no relacionadas con IAV
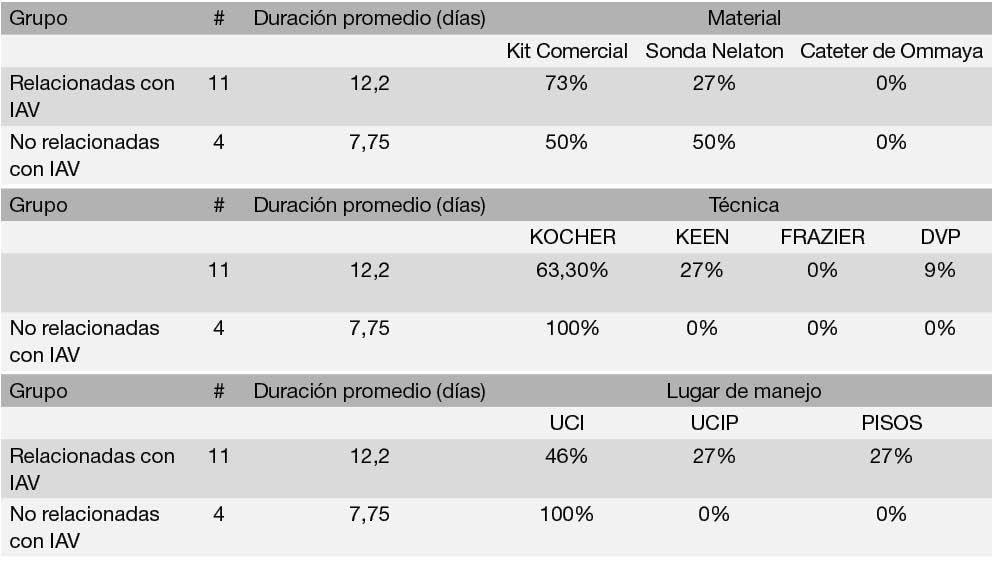
Tabla 9: Comparación acorde a factores de riesgo entre los subgrupos IAV y derivadas de IAV
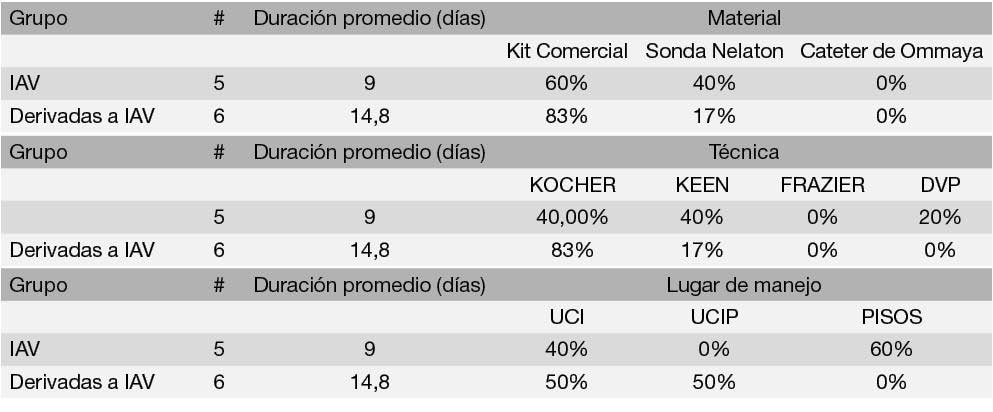
Tabla 10: Incidencia de IAV respecto al tipo de intervención realizada
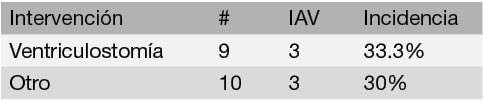
Tabla 11: Incidencia de IAV respecto al tipo de patología neuroquirúrgica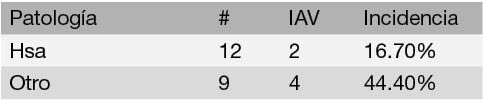
DISCUSIÓN
1. Definiciones
La infección asociada a ventriculostomía (IAV) ha sido definida de varias maneras llevando a inconsistencias en su documentación. Gozal et al. demostraron que la definición con mejor rendimiento diagnóstico es la propuesta por el Centro de Control y Prevención de Enfermedades (Atlanta, USA)8,13 que plantea los siguientes criterios diagnósticos:
- Cultivo de LCR único positivo en paciente con catéter de ventriculostomía más uno o más de los siguientes signos que no sean explicables por otra noxa:
- Fiebre > 38.6 °C (101.5°F).
- Glucosa en LCR< 50 mg/dL o <50% de la glicemia dentro de las primeras 24 horas de la obtención del LCR.
2. Incidencia
La incidencia de las IAV varía ampliamente entre el 3.4 y 21.9%, ello debido a la ausencia de una definición homogénea de esta complicación y las características clínicas de la población a estudio. Un metaanálisis acerca de la infección del LCR asociada a ventriculostomía del 2015 evaluó 35 estudios con 66.706 pacientes de los cuales la ventriculostomía se infectó en 752 de ellos. El segundo meta-análisis de mayor extensión se realizó en 2002 e incluyó 5733 pacientes con DVE en los cuales se registró infección asociada en 545 casos10.
3. Factores de riesgo
Los factores de riesgo identificados para las IAV han sido ampliamente descritos:
- Hemorragia subaracnoidea e intraventricular: la mayoría de series coinciden en que la patología hemorrágica es el factor más significativo estadísticamente en la incidencia de IAV, aumentando su riesgo relativo entre 6 y 10% respecto a patologías no hemorrágicas. Hoeffnagel et al. postulan que la manipulación frecuente del sistema de drenaje para su desobstrucción e infusión de medicamentos explica este fenómeno (p= no descrito)15.
- Otros abordajes del cráneo: la realización de cualquier otro procedimiento distinto a la ventriculostomía constituye un factor de riesgo adicional como fue demostrado por Holloway et al., quienes encontraron que en 584 pacientes con DVE de los cuales 211 habían sido sometidos a uno o más procedimientos neuroquirúrgicos en la misma intervención, el riesgo de infección en estos últimos fue de 15.2% en comparación al 7.8% del primer grupo (P=0.02)16.
- Duración del drenaje: la incidencia de IAV tiene un patrón de distribución normal respecto al tiempo que se extiende entre el día 1 y el día 11 post-operatorio con culmen en el día 5. Lo et al. plantean que la infección temprana ocurre por inóculo en el proceso de inserción del catéter que se manifiesta tras un periodo de incubación de aproximadamente 5 días. Según lo anterior se planteó como medida preventiva la revisión electiva del DVE tras un intervalo fijo de 5 días, sin embargo, Wong et al. probaron que esta práctica no disminuye significativamente el riesgo de infección y puede, potencialmente, aumentarlo. Park. et al. demostraron que 595 pacientes la tasa de infección diaria permanece estacionaria a partir del día 4 y disminuye desde el día 10, indicando así que el riesgo de contaminación del DVE no es per se un factor determinante en la ocurrencia de infección25.
- Manipulación del catéter: la apertura del sistema de drenaje para desobstrucción, infusión de agentes terapéuticos y toma de muestras aumenta el riesgo de infección. Leung et al. demostraron que disminuir la frecuencia del muestreo del LCR a cada 3 días disminuye la incidencia de ventriculitis (OR 0.44. IC 95% 0.22-0.88, p=0.02). La revisión sistemática realizada por Korinek et al. proponen que el muestreo de LCR debe realizarse únicamente cuando haya sospecha clínica de infección2.
- Otros factores menos ampliamente descritos: fractura craneal deprimida, fuga de LCR por el DVE, severidad de la morbilidad de base e infección sistémica.
4. Microbiología
Los patógenos más frecuentemente encontrados en las IAV corresponden al microbioma epidérmico normal o transitorio: organismos oportunistas inoculados en la contaminación bacteriana del catéter, desconexión o manipulación del mismo (ruta intraluminal), dehiscencia de la herida quirúrgica y fistulas de LCR (ruta extraluminal)13.
El meta-análisis de Ramanan et al. encontró que el 64% de estos microorganismos correspondía a bacterias grampositivas, 35% gram-negativas y 1% a hongos. En el primer grupo el Staphylococcus epidermidis fue el más frecuentemente aislado seguido por el grupo de los estafilococos coagulasa negativos y finalmente el Staphylococcus aureus, siendo este último resistente a meticilina en 15.58% de los cultivos obtenidos. En el segundo grupo el primero en frecuencia fue Acinetobacter spp seguido por Pseudomonas spp y Enterobacter spp. El único hongo aislado fue Candida Spp7. El 12% de las infecciones son polimicrobianas8. Los hallazgos microbiológicos no difieren entre la primera e infecciones subsecuentes, tampoco se evidencian cambios respecto a la temporalidad de la misma10.
El estudio de Kim et al. encontró que la inflamación de las meninges y el epéndima ventricular es menos severa en las infecciones estafilicocócias y tiene mejor respuesta clínica a la antibioticoterapia. Las bacterias gramnegativas se asocian a mayor mortalidad en pacientes que han recibido profilaxis antibiótica y que la infección responde pobremente a la terapia instaurada por mayores índices de resistencia en estos patógenos8.
La patogenicidad de estos agentes infecciosos en la IAV no ha sido completamente dilucidada, más se sabe que los estafilococos tienen la capacidad de formar biopelículas que permiten la colonización de los cuerpos extraños13.
5. Diagnóstico
Dado que el sistema nervioso central es un lugar estéril dentro del organismo, la demostración de un patógeno en LCR o punta de catéter ventricular es diagnóstica de infección por sí misma y constituye así el gold standard para IAV, pese a que carece de especificidad para diferenciar la infección de la colonización. Síntomas clínicos como fiebre, cefalea, nausea, rigidez nucal, disminución en nivel de alertamiento, déficit neurológico focal, entre otros, pueden ser indicativos de neuroinfección más pierden sensibilidad y especificidad acorde al déficit neurológico preexistente del paciente, la lesión neurológica que indicó la realización de la DVE, infección concomitante previamente documentada, tratamientos para evitar lesiones secundarias (sedación, bloqueo neuromuscular), epilepsia y alteraciones hidroelectrolíticas.
No se ha evaluado el rendimiento diagnóstico de signos clínicos en el marco de IAV. Los hallazgos paraclínicos como cambios en la glucorraquia, relación glucorraquia/glicemia, proteinorraquia o celularidad del LCR son igualmente inespecíficos, más aún si el paciente está en una unidad de cuidado intensivo o de manejo neurocrítico16. No existe evidencia acerca de patrones clínicos específicos sugestivos de infección por un microorganismo particular23. Cabría la sospecha de un organismo resistente o atípico en el caso que tras 48-72 horas no se observe mejoría del estado del paciente.
Como ya se mencionó, el diagnóstico de IAV ha sido inconsistente debido a la falta de una definición homogénea y se propone la definición del CDC para su uso clínico y en investigación. Dicha definición pretende estandarizar los criterios diagnósticos con fines epidemiológicos y de investigación, y ha sido demostrada su efectividad como tal más carece de sustento en la evidencia para su aplicabilidad en el contexto de la práctica médica4.
La Sociedad Americana de Enfermedades Infecciosas (Infectious Diseases Society of America, IDSA) no ha publicado una guía para el diagnóstico y tratamiento de IAV, pero sí hace algunas recomendaciones puntuales: la sospecha clínica de IAV amerita un estudio citoquímico de LCR junto a su cultivo y tinción de gram, hemocultivos seriados (pese a su sensibilidad sea variable: 23-95%) y técnicas de neuroimágen que permitan la detección temprana de ventriculitis y obstrucción al drenaje de LCR. En cuanto a cultivos, propone que las muestras para los mismos sean tomadas de varios lugares (herida quirúrgica, punta de catéter, LCR y sangre) para minimizar la posibilidad que el microorganismo asilado corresponda a un agente contaminante en vez del agente infeccioso buscado26.
6. Tratamiento
El manejo óptimo de la IAV consiste en el inicio oportuno de la terapia antimicrobiana apropiada. Dicha terapia se hace acorde a recomendaciones de comités de expertos, experiencia individual en cada centro de manejo y pocos estudios observacionales. En la revisión de la literatura médica a la fecha no se encontraron ensayos clínicos aleatorizados o guías de manejo acerca de la terapia farmacológica indicada en este tipo de infección. El inicio temprano de antibiótico se asocia a desenlaces clínicos más favorables en la unidad de cuidado intensivo.
6.1 Terapia sistémica
El antibiótico a emplear debe cubrir el espectro de los patógenos probables, adecuada concentración en el sistema nervioso central y amplio espectro considerando la posibilidad de resistencia microbiana hasta que el cultivo determine la susceptibilidad del agente infeccioso24. La primera línea de manejo empírico es vancomicina 500 mg IV cada 6 horas, capaz de lograr concentraciones séricas medias de 13.29 µg/mL y en LCR de 5 µg/mL. El estudio de Von Der Breile et at. demostró una sensibilidad de tan solo 51% a esta primera línea de manejo, disminuyendo a 37% en el caso de los estafilococos coagulasa negativos, pero llamativamente en el 84% que no fue posible establecer la etiología hubo curación completa12. Cuando se contraindica el uso de vancomicina (alergia, intolerancia) la siguiente opción es linezolid, que tiene amplio cubrimiento de bacterias grampositivas y un efecto bacteriostático a dosis de 600 mg IV cada 12 horas. Logra una concentración mayor a la concentración inhibitoria mínima (MIC) de 2 mg/L en el 99.8% de los casos y en el 57.2% de los casos con MIC de 4 mg/L. La daptomicina no ha sido estudiada para infecciones del sistema nervioso central por su ineficiente concentración en LCR. Para el S. aureus sensible a meticilina se prefiere el uso de nafcilina por sobre vancomicina.
Para la infección por bacterias gramnegativas resistentes a vancomicina puede dirigirse la terapia hacia cefalosporinas de cuarta generación, ureidopenicilinas o carbapenémicos. La prescripción de esta terapia debe hacerse en consideración de los índices institucionales de organismos productores de β-lactamasa de espectro extendido. En pacientes con alergia severa a beta lactámicos la única opción terapéutica es el carbapenémico.
Algunos autores proponen que la IAV sea tratada idénticamente a la meningitis en adulto con primera línea de vancomicina en combinación a uno de los siguientes: cefepime, ceftazidime o meropenem4.
En la IAV de etiología fúngica se prefiere el uso de derivados azólicos como el fluconazol y el voriconazol por sobre la anfotericina B y las equinocandinas, dado su mejor perfil de concentración en LCR.
6.2 Terapia intraventricular
La administración intratecal de antimicrobianos carece de evidencia o datos clínicos que la soporten y ningún fármaco ha sido aprobado por la FDA para este fin. No existe consenso actual acerca de las indicaciones de la terapia intraventricular, elección y duración de la misma o uso conjunto de antibióticos sistémicos.
En general, podría considerarse la administración intratecal de fármacos en casos de ventriculitis severa, cultivos de LCR persistentemente positivos pese a administración correcta de la terapia sistémica, infección por patógenos únicamente sensible a antimicrobianos específicos que no logren superar la MIC en LCR o circunstancias que no permitan el retiro del catéter. Los fármacos más empleados son la vancomicina 5-20 mg para tratar S. aureus meticilin-sensible y estafilococos coagulasa negativos; aminoglucósidos como gentamicina 1-8 mg, amikacina 5-50 mg, y tobramicina 5-20 mg para tratar patógenos gramnegativos; daptomicina para el tratamiento de E. faecalis; colistina 10 mg y polimixina B 5 mg para tratar Acinetobacter spp. multiresistente. También se ha descrito el uso de quinupristina/ dalfopristina 2-5 mg y teicoplanina 5-40 mg1.
El objetivo de la dosificación intratecal es lograr concentraciones 10 veces mayores a la concentración inhibitoria mínima pretendiendo lograr un efecto bactericida rápido, y pese a que la farmacocinética es conocida aún faltan estudios determinando eficacia y seguridad de esta forma de administración de antimicrobianos. No se ha reportado en la literatura complicaciones de la antibioticoterapia intraventricular, sin embargo, existe el riesgo teórico de aracnoiditis química causada por el contacto directo de estas sustancias a en altas concentraciones.
6.3 Medidas adicionales
Extrapolando la información acerca de infección asociada a catéter venoso central, la remoción y cambio del DVE estaría indicada ante la sospecha clínica de IAV pero podría considerarse no hacerlo cuando el paciente se encuentre hemodinámicamente estable, sin alteraciones en la pleiocitosis del LCR y se pretende retirar el catéter en no más de 3 días18. Una vez retirado el DVE se recomienda continuar con la terapia sistémica por 7-10 días más27.
7. Medidas preventivas
Se han ideado varias propuestas para disminuir la ocurrencia de complicaciones asociadas a los DVE y aunque no existe aún un protocolo estandarizado, éstas intervenciones han sido ampliamente descritas y se han probado efectivas:
Nodos de cuidado: Konriek et al. propuso en 2005 un esquema de cuidado intraoperatorio y para la UCI de los DVE en un instituto francés17. El protocolo partía de técnicas estrictas para la inserción: solo se realiza el procedimiento en salas de cirugía, se remueve todo el cabello manualmente y el catéter se ubicaba a través de una obturación en la piel adyacente al sitio de ventriculostomía. En la UCI la bolsa de drenaje solo se manipula para vaciarla cuando estaba llena, se prohíbe mover el catéter y no se muestreó regularmente LCR. De los 216 DVE usados en 175 pacientes hubo un descenso en la incidencia acumulada del previo 12.2% a 5.7%.
Profilaxis antibiótica: carente de protocolos estandarizados o evidencia que la soporte, el uso profiláctico de antimicrobianos se hace acorde a la experiencia particular de cada centro de manejo. Se han descrito las siguientes estrategias de profilaxis:
Antimicrobiano sistémico: dos estudios de cohortes prospectivas evaluaron la eficacia de profilaxis periprocedimental con cefalosporinas de primera generación IV, encontrando que no había una disminución significativa en la incidencia de IAV14,15. Alleine et al. evaluaron la eficacia de la administración periprocedimental de cefuroxime en comparación a su administración durante todo el tiempo en que el catéter estuvo ubicado, encontrando que la disminución fue de tan solo 0.2%22. Poon et al. realizaron un estudio similar al anterior, pero implementando ampicilina/sulbactam y encontraron que la incidencia e complicaciones infecciosas disminuyó de 11% a 3% pero en el grupo de profilaxis prolongada hubo mayor infección por SARM y candidiasis, además de una mayor mortalidad una vez infectados9.
Catéter impregnado con antibiótico: la observación de que el uso de catéteres endovasculares en líneas centrales impregnados con antibióticos disminuía la incidencia de infección asociada planteó la posibilidad de extrapolar estos hallazgos a los DVE. El estudio prospectivo aleatorizado controlado de Zambramski en 2003 encontró que los catéteres intraventriculares impregnados con minociclina/rifampicina disminuían la incidencia de IAV de 9.4% a 1.3% respecto a los catéteres estándar18. Tres estudios observacionales sucedieron al de Zambranski en los que se observó disminución de la incidencia de IAV con catéteres impregnados con clindamicina/rifampicina6,7,11. La combinación de estos antibióticos está dirigida a prevenir la infección por estafilococos. Aunque efectiva, el uso de este tipo de profilaxis está asociada a un mayor índice de falsos negativos en los cultivos de LCR y aun no se ha determinado el efecto que potencialmente podría tener en cuanto a la inducción de resistencia bacteriana.
Catéter con otras impregnaciones: demostrada su eficacia en catéteres urinarios, el uso de sustancias no antimicrobianas con efecto bactericida como el recubrimiento con nanopartículas de plata o sales de plata insolubles ha demostrado ser una alternativa útil independiente de otras formas de profilaxis. El análisis retrospectivo de Fichtner et al. demostró que el uso del catéter con recubrimiento de plata disminuye la incidencia de IAV de 33.7% a 18.9%6.
Tunelización del catéter: la hipótesis que la contaminación del catéter disminuye entre mayor sea la longitud del tracto subcutáneo del mismo ha sido ampliamente sustentada3,14,20. Se ha demostrado que la ubicación de por lo menos 5 cm. del catéter subcutáneamente puede disminuir la incidencia de IAV hasta 0%2.
8. Pronóstico
La información de mortalidad asociada a IAV es escasa y se limita al reporte de mortalidad individual evidenciada en las series de casos ya descritas, no comparables entre sí por la variabilidad en el tamaño de la muestra. En la revisión realizada de la literatura a la fecha no existe meta-análisis o revisión sistemática que recopile información sobre el desenlace de fatalidad en relación a IAV.
Von Der Breile et al. reportan que el riesgo de recurrencia a dos meses tras un primer episodio de IAV es del 13%, y que después de este periodo la tasa de recidiva es prácticamente nula15.
Los datos presentados permiten evidenciar que la incidencia global de complicaciones asociadas a las DVE fue de 42.8%, la incidencia global de IAV fue de 14.3% y la incidencia de complicaciones derivadas de IAV fue de 17.1%. La mortalidad asociada a IAV fue del 50%
Al comparar las características del grupo en el que ocurren complicaciones con el que no las presentó se observa que fue más frecuente el uso de sonda nelaton, pese a que en ambos el tipo de catéter más usado fue el del kit comercial. El lugar en el que más complicaciones ocurren es la unidad de cuidados intensivos de adultos, teniendo en cuenta que éste fue también el lugar de manejo más frecuente.
Respecto las complicaciones relacionadas con IAV se observa que en este grupo fue menos frecuente el uso de sonda nelaton y que ocurrieron más frecuentemente en la UCI, respecto a los otros tipos de complicaciones. Los catéteres que presentaron complicaciones infecciosas se usaron en promedio 4.45 días más. Los catéteres que presentaron complicaciones tuvieron uso promedio 2.4 días más prolongado.
Al comparar el grupo de IAV con el grupo de complicaciones derivadas de éstas se observa que en las primeras la duración promedio del catéter fue 5.8 días menor, fue mayor el uso de sonda nelaton y el lugar de infección más frecuente fue el piso de cirugía.
Es claro además que la incidencia de IAV no difiere significativamente entre ventriculostomías y otro tipo de intervenciones neuroquirúrgicas. Por otro lado, se tiene que la incidencia de IAV fue 2.6 veces menor en aquellos casos donde ocurrieron hemorragias subaracnoideas o intraventriculares.
Todo lo anterior muestra que la incidencia de complicaciones asociadas a las DVE fue significativa y de éstas, tres cuartas partes corresponden a complicaciones infecciosas así las IAV tengan una incidencia relativamente baja. El uso de sondas nelaton se asocia con mayor incidencia de complicaciones de todo tipo más no con mayor incidencia de complicaciones infecciosas. El tiempo de uso es directamente proporcional a la incidencia de complicaciones, pero describe un comportamiento estacionario a partir del día 9 en cuanto a la ocurrencia de IAV. El tipo de procedimiento no tuvo un rol determinante en el desarrollo de neuroinfecciones como tampoco la presencia de hemorragia subaracnoidea. El lugar donde ocurre más frecuentemente es la UCI, pero la incidencia de IAV fue mayor en el piso de cirugía. En cuanto al perfil microbiológico resulta llamativo la frecuencia de bacterias grammnegativas multirresistentes en las unidades de cuidado intensivo, las cuales se asociaron a mayor tasa de fracaso terapéutico y mortalidad.
También se sabe que respecto al uso de alternativas a los catéteres ventriculares comerciales aún permanecen muchos interrogantes que hacen necesario ampliar y profundizar en las características y consecuencias de su uso. Este estudio desaconseja la implementación de sondas nelaton como dispositivos para DVE, aunque los autores reconocen la falta de evidencia a favor de esta recomendación.
En cuanto a los agentes patógenos, la reincidencia de bacterias con patrones peligrosos de resistencia es un llamado de atención hacia el tipo y la calidad del cuidado que debe tenerse fuera del quirófano con los dispositivos de derivación externa del líquido cefalorraquídeo.
Finalmente, pese a que existe amplia documentación de las infecciones asociadas a ventriculostomías en la literatura internacional es aún muy poco lo que se conoce acerca de esta fenomenología en el contexto colombiano y es cada día más necesario conocer el patrón de comportamiento epidemiológico que estas infecciones presentan en el contexto local.
CONCLUSIÓN
Las infecciones asociadas a ventriculostomías son una realidad presente en la práctica neuroquirúrgica nacional. Este tipo de complicaciones tienen repercusiones serias en el desenlace clínico del paciente hospitalizado por DVE, no solo por su elevada incidencia sino además la mortalidad acá documentada. Es posible e imperativo implementar estrategias que disminuyan la ocurrencia IAV tales como los nodos de cuidado o el uso de los insumos correctos.
BIBLIOGRAFÍA
- Alleyne C, Hassan M, Zabramski J. The Efficacy and Cost of Prophylactic and Periprocedural Antibiotics in Patients with External Ventricular Drains. Neurosurgery. 2000;47(5):1124-1129.
- Castaño Ávila S, Corral Lozano E, Maynar Moliner J, Fonseca San Miguel F, Usón García E, Poveda Hernández Y et al. Ventriculostomy related infection in intensive care unit: Diagnostic criteria and related conditions. Journal of Acute Disease. 2016;5(2):143-149.
- Berger A, Weninger M, Reinprecht A, Haschke N, Kohlhauser C, Pollak A. Long-term experience with subcutaneously tunneled external ventricular drainage in preterm infants. Child's Nervous System. 2000;16(2):103-109.
- Camacho E, Boszczowski Í, Basso M, Jeng B, Freire M, Guimarães T et al. Infection rate and risk factors associated with infections related to external ventricular drain. Infection. 2011;39(1):47-51.
- Dandy W, An operative procedure for hydrocephalus. Bull Johns Hopkins Hosp 1922;33:189–90.
- Fichtner J, Güresir E, Seifert V, Raabe A. Efficacy of silver-bearing external ventricular drainage catheters: a retrospective analysis. Journal of Neurosurgery. 2010;112(4):840-846.
- Friedman W, Vries J. Percutaneous tunnel ventriculostomy. Journal of Neurosurgery. 1980;53(5):662-665.
- Gozal Y, Farley C, Hanseman D, Harwell D, Magner M, Andaluz N et al. Ventriculostomy-Associated Infection: A New, Standardized Reporting Definition and Institutional Experience. Neurocritical Care. 2013;21(1):147-151.
- Gutiérrez-González R, Boto G, Fernández-Pérez C, del Prado N. Protective effect of rifampicin and clindamycin impregnated devices against Staphylococcusspp. infection after cerebrospinal fluid diversion procedures. BMC Neurology. 2010;10(1).
- Kim J, Desai N, Ricci J, Stieg P, Rosengart A, Hrtl R, et al. Factors contributing to ventriculostomy infection. World Neurosurg. 2012;77(1):135–40.
- Khanna R, Rosenblum M, Rock J, Malik G. Prolonged external ventricular drainage with percutaneous long-tunnelventriculostomies. J Neurosurg. 1995;83:791–4.
- Korinek A, Reina M, Boch A, et al. Prevention of external ventricular drain related ventriculitis. Acta Neurochir. 2005;147(1):39–45.
- Lozier A, Sciacca R, Romagnoli M, et al. Ventriculostomy-related infections: a Critical review of the literature. Neurosurgery 2002;51(1):170–81.
- Leung G, Taw B, Fan Y. Extended subcutaneous tunnelling technique for external ventricular drainage. Br J Neurosurg. 2007;21:359–64.
- Mounier R, Lobo D, Cook F, Martin M, Attias A, Ait-Mamar B, et al. From the skin to the brain: Pathophysiology of colonization and infection of external ventricular drain, a prospective observational study. PLoS One. 2015;10(11):1–15.
- Mounier R, Lobo D, Cook F, Fratani A, Attias A, Martin M, et al. Clinical, biological, and microbiological pattern associated with ventriculostomy-related infection: a retrospective longitudinal study. Acta Neurochir. 2015;157(12):2209–17.
- Muttaiyah S, Ritchie S, John S, et al. Efficacy of antibiotic-impregnated external ventricular drain catheters. J Clin Neurosci 2010;17(3):296–8.
- Poon W, Wai S. CSF antibiotic prophylaxis for neurosurgical patients with ventriculostomy: a randomised study. Acta Neurochir Suppl 1998;71:146–8.
- Ramanan M, Lipman J, Shorr A, Shankar A. A meta-analysis of ventriculostomy-associated cerebrospinal fluid infections. BMC Infect Dis. 2015;15(1):3.
- Sandalcioglu I, Stolke D. Failure of regular external ventricular drain exchange to reduce CSF infection. J Neurol Neurosurg Psychiatry. 2003;74:1598–9.
- Stenehjem E, Armstrong WS. Central Nervous System Device Infections. Infect Dis Clin North Am. 2012;26(1):89–110.
- Tamburrini G, Massimi L, Caldarelli M, et al. Antibiotic impregnated external ventricular drainage and third ventriculostomy in the management of hydrocephalus associated with posterior cranial fossa tumours. Acta Neurochir 2008; 150(10):1049–55.
- Hagel S, Bruns T, Pletz M, Engel C, Kalff R, Ewald C. External Ventricular Drain Infections: Risk Factors and Outcome. Interdisciplinary Perspectives on Infectious Diseases. 2014;2014:1-6.
- Tumialán L, Lin F, Gupta SK. Ventriculoperitoneal Shunt Infection. J Neurosurg. 2006;105(2):320–4.
- Von Der Brelie C, Simon A, Gröner A, Molitor E, Simon M. Evaluation of an institutional guideline for the treatment of cerebrospinal fluid shunt-associated infections. Acta Neurochir. 2012;154(9):1691–7.
- Wells D, Allen J. Ventriculoperitoneal shunt infections in adult patients. AACN Adv Crit Care. 2013;24(1):6–12
- Zabramski J, Whiting D, Darouiche R, et al. Efficacy of antimicrobial impregnated external ventricular drain catheters: a prospective, randomized, controlled trial. J Neurosurg 2003;98(4):725–30.
COMENTARIO
Los autores realizaron un trabajo sobre técnicas de derivación ventricular externa de líquido cefalorraquídeo (DVE), con especial hincapié en sus complicaciones, sobre todo en las de origen infeccioso. El mismo se basa en 19 pacientes en los que colocaron 35 DVE y en una adecuada revisión bibliográfica.
Se describen ampliamente los materiales utilizados, la técnica quirúrgica, la evolución de los pacientes y la amplia gama de complicaciones objetivadas (infecciosas, obstructivas, malposicionamiento, desplazamiento y una colección hemática epidural) que configuraron un 42%.
Es un estudio serio, completo y bien estructurado donde la baja cantidad de pacientes no permite llegar a conclusiones de significancia estadística.
Comparto con los autores las recomendaciones para disminuir el número de complicaciones y paso a detallar las más importantes, a mi entender: 1) utilizar sets de drenajes cerrados y no sondas nelaton, 2) realizar un extenso trayecto subcutáneo del catéter, 3) evitar manipulación innecesaria, 4) vaciar la bolsa de drenaje solo al estar llena y 5) colocar el DVE en quirófano.
Por último, quiero felicitar a los autores por dos aspectos que no es frecuente encontrar en trabajos científicos neuroquirurgicos: el reporte de complicaciones y el ocuparse de patologías frecuentes de baja complejidad técnica.
Fidel Sosa
Hospital de Alta Complejidad El Cruce, Florencio Varela
COMENTARIO
La utilización de sistemas de drenaje ventricular externo es una de las herramientas más utilizadas en la resolución de la patología aguda del sistema nervioso. La morbilidad y mortalidad inherentes al procedimiento en las diferentes series de la literatura presenta cifras muy dispares. No hay una unificación de criterios en cuanto a la metodología utilizada. Sin embargo, remarco que la utilización de protocolos estrictos que contemplan diferentes factores (técnica de colocación, operador experimentado, ámbito quirúrgico, cuidado de la superficie cutánea, horario de la colocación, patología, sistema de drenaje apropiado y cuidados posteriores; etc.), muestra reducciones importantes en las estadísticas de complicaciones con respecto a las infecciones asociadas a las ventriculostomías. En nuestro Servicio, en los registros de los últimos 10 años, tenemos una tasa de infección del 8%.
Alberto Yáñez
Hospital de Pediatría “Pedro De Elizalde”, C.A.B.A.
COMENTARIO
Los autores nos presentan su interesante experiencia, con el manejo de las complicaciones de los Drenajes Ventriculares Externos (D.V.E), especialmente las infecciosas, y hacen una revisión de la literatura sobre este tema.
Existen amplias diferencias en lo publicado, sobre los porcentajes de las mismas.
Pueden ser en algunos casos severas, aumentando la morbimortalidad de estos pacientes.
Para disminuir su frecuencia, se deben poseer adecuados criterios de selección y realizar un manejo personalizado.
Debemos tener en cuenta múltiples factores, entre ellos los que tienen que ver con la técnica quirúrgica y el seguimiento postoperatorio como: cirugía en quirófano, sistema de drenaje adecuado, antibiótico profilaxis, contra-abertura a más de 5 cm. de la incisión, restringir al mínimo necesario la apertura del sistema, entre otros.
En los casos de hidrocefalias obstructivas primarias (tengan o no sistemas derivativos) o secundarias (tumores de fosa posterior, pineales o del tercer ventrículo posterior) los pacientes deben ser evaluados por la posibilidad de realizar Tercer Ventrículo-cisternostomía Endoscópica y de esta manera evitar la utilización de D.V.E. (y sus complicaciones asociadas), cuando esto sea posible.
Agustín Carranza Aliaga
Clínica Privada Vélez Sarsfield, Córdoba
COMENTARIO
El presente artículo de nacionalidad colombiana realiza una exhaustiva y detallada revisión de las infecciones relacionadas a sistemas de derivación ventricular externa, tema de suma importancia debido a la alta frecuencia de realización de estas neurocirugías. En su amplia introducción abarca temas desde la incidencia, factores de riesgo y microbiología de las infecciones, hasta su diagnóstico, tratamiento y medidas de prevención: uso de antibióticos sistémicos, catéteres con antimicrobianos, la importancia de la longitud del pasaje subcutáneo del catéter; todo ello fundamentado con referencias bibliográficas. Si bien los autores reconocen como riesgo de sesgo que el número de pacientes incluidos en el estudio es bajo (n=19) y que fue realizado en un período de tiempo no tan extenso (17 meses), este escrito representa el primero de su tipo en el contexto local. Felicito a los autores por el aporte de este artículo, ya que estos problemas diarios de la práctica neuroquirúrgica merecen su análisis minucioso, en ansias de obtener datos relevantes para mejorar la atención de los pacientes.
Jorge L. Bustamante
Hospital de Alta Complejidad El Cruce, Florencio Varela
