Título
Autor
Fecha
Lugar de Realización
Texto
Rev. argent. neurocir. v.21 n.1 Ciudad Autónoma de Buenos Aires ene./mar. 2007
Diagnóstico de muerte encefálica: evitando errores
Ignacio J. Previgliano
Hospital Gral. de Agudos J. A. Fernández, Buenos Aires, Argentina
Recibido: abril 2007; aceptado: abril 2007
RESUMEN
El diagnóstico de ME constituye un proceso clínico y una obligación legal. Implica la abolición definitiva de las funciones corticales y del tronco cerebral.
Pasos del diagnóstico:
1) Prerrequisitos: a) daño estructural extenso comprobado por neuroimágen; b) coma apneico de duración suficiente (variable según edad del paciente); c) ausencia de efecto de drogas depresoras y/o relajantes musculares; d) temperatura rectal >32 °C; d) presión sistólica > 90mmHg; e) ausencia de disturbios metabólicos y/o endocrinos.
2) Examen neurológico. Coma 3/15 de la escala de Glasgow. Pupilas intermedias o midriáticas arreactivas. Ausencia de reflejo corneano o mímica al dolor. Ausencia de movimientos oculares espontáneos y/o reflejos. Ausencia de reflejos bulbares y apnea definitiva verificada con el "test de oxigenación apneica".
3) Métodos complementarios.
a) de detección de flujo: angiografía cerebral, Doppler transcraneano, angiografía radioisotópica.
b) Electrofisiológicos: EEG y potenciales evocados auditivos y somatosensitivos.
4) Repetición del examen neurológico después de un período que depende de la edad, para demostrar persistencia de los hallazgos.
La causa más común de error es la falta de cumplimiento de los prerrequisitos en tiempo y forma.
Palabras clave: Muerte encefálica; Trauma craneoenceálico.
SUMMARY
The diagnosis of encephalic death (ED) is a clinical process and a legal responsibility.
It implies the definitive abolition of cortical and brainstem functions.
Diagnostic steps:
1) Previous necessary conditions: - extensive structural damage proved by neuroimaging: a) coma and prolonged apnea; b) no drug effects (depressants or relaxants); c) > 32 ° C temperature; d) > 90 mm Hg SBP; e) no metabolic and/ or endocrinologic disturbances.
2) Neurological findings: GCS 3/15. Middle or dilated arreactive pupils. No corneal reflex or mimic to pain. Absence of spontaneous or reflex ocular movements. Abolition of bulbar reflexes and definitive apnea proved by the "apneic oxigenation test".
3) Auxiliary methods: a) flow arrest: cerebral angiography, TCD, radioisotopic angiography. b) electrophysiologic test: EEG and evoked potentials (auditive and somatosensitive).
4) Reexamination after some delay depending on the age of the patient, to confirm the findings.
The most common cause of error is the unobsevancy of the previous necessary conditions.
Key words: Encephalic death; Craniocerebral trauma.
INTRODUCCIÓN
El diagnóstico de muerte encefálica es a la vez un proceso clínico y una obligación legal derivada de la ley 24.193, de ablación e implante de órganos.
Si bien la mayoría de las regiones del país se encuentran supervisadas por organismos provinciales de trasplante dependientes del Instituto Nacional Centro Único Coordinador de Ablación e Implantes (INCUCAI), que tienen la responsabilidad de la verificación del diagnóstico y de iniciar el proceso de donación trasplante, muchas veces son los neurocirujanos los encargados de sospechar el diagnóstico y realizar la denuncia correspondiente.
El propósito de este artículo es el de revisar los criterios diagnósticos de muerte encefálica (ME) e identificar situaciones que pueden llevar a confusiones indeseadas, pues de todos los diagnósticos en medicina la ME es la única que no puede admitir errores.
DIAGNÓSTICO DE MUERTE ENCEFÁLICA
La ley argentina toma el concepto de muerte encefálica que implica el cese definitivo de las funciones: muerte de la corteza y del tronco cerebral. Para la identificación del cese funcional del encéfalo se establecen los siguientes pasos:
1. Prerrequisitos
2. Examen neurológico
3. Estudios complementarios
4. Repetición del examen neurológico
1. Prerrequisitos
• Causa conocida de daño estructural encefálico, con magnitud suficiente y debidamente documentada.
• Tiempo de evolución del coma apneico suficiente.
- Lesiones encefálicas primarias
• Mayores de 6 años: no menos de 3 hs de Ventilación Mecánica
• Menores de 6 años: no menos de 6 hs de Ventilación Mecánica
- Lesiones difusas secundarias
• Mayores de 6 años: no menos de 12 hs de Ventilación Mecánica Menores de 6 años: no menos de 24 hs de Ventilación Mecánica
- Ausencia de efecto de drogas depresoras del SNC y/ o relajantes neuromusculares. En caso de drogas cuantificables es conveniente su dosaje plasmático. Con drogas no mensurables se debe esperar entre cuatro y cinco vidas medias. Cuando se sospechan drogas de abuso o intoxicación, 48 hs. de espera son suficientes para comenzar el diagnóstico de ME:
• Temperatura rectal >32° C
• Presión arterial sistólica >90 mmHg o media >60 mmHg
• Ausencia de disturbios metabólicos y/o endocrinos
• Se excluyen:
- Menores de 7 días de vida
- Anencefálicos
2. Examen neurológico
• Puntaje en la Escala de Coma de Glasgow (GCS) 3/15
• Abolición de reflejos de tronco encefálico (Fig. 1)

Fig. 1. Correlación de las maniobras clínicas con los diferentes pares craneales. Modificado de Wijdicks E, N Eng J Med 2001;334:1217 y de Previgliano I, Esterkin S, Soratti C. Muerte Bajo Criterios Neurológicos. En D. Ceraso (ed.) Terapia Intensiva. Ed. Médica Panamericana, Buenos Aires, 2006.
- Pupilas intermedias o midriáticas arreactivas
- Ausencia de sensibilidad y respuesta motora facial:
• Corneano abolido
• Ausencia de mueca de dolor
- Ausencia de movimientos oculares espontáneos y/ o reflejos (OC y OV)
- Reflejos bulbares abolidos (tusígeno, nauseoso y deglutorio)
• Apnea "definitiva".
Para la verificación de la apnea definitiva se debe realizar el test de oxigenación apneica:
a. Llevar a normocapnia con FiO 2 1, en paciente monitorizado (ECG, SpO2) al menos durante 10 minutos.
b. Tomar muestra de gases
c. Desconectar del respirador y colocar cánula con flujo >5 l (Fig. 2)

Fig. 2. Angiografía cerebral: En la imagen superior se observa un aneurisma cerebral embolizado, en las inferiores se observa ausencia de progresión del contraste más allá de las apófisis clinoideas tanto en circulación anterior (derecha) como en posterior (izquierda). Gentileza del los Dres. R. Romero y P. Lylyk, Modificado de Previgliano I, Esterkin S, Soratti C. Muerte Bajo Criterios Neurológicos. En D. Ceraso (ed.) Terapia Intensiva. Ed. Médica Panamericana, Buenos Aires, 2006.
d. Evaluar aparición de movimientos respiratorios durante 10 minutos
e. Tomar muestra de gases
f. Criterios de suspensión:
i. Inestabilidad hemodinámica
ii. Arritmia
iii. Desaturación
Se considera que la prueba es positiva cuando la PCO 2 es mayor a 60 mmHg o un 20% de los valores iniciales.
3. Estudios complementarios
A. Métodos de detección de flujo.
Angiografía de los 4 vasos (Fig. 2)
Criterios diagnósticos: ausencia de progresión de flujo más allá de las apófisis clinoides, ausencia de parenquimograma, llenado retrógrado del polígono desde las leptomeníngeas. En la figura 3 se observa el patrón de ausencia de flujo.

Fig. 3. Patrones de paro circulatorio cerebral en el DTC. Construido sobre la base del consenso publicado en el Journal of the Neurological Sciences 1998;159:145-150 con imágenes propias de IP.
Ventajas: No se altera por drogas. No presenta falsos positivos.
Desventajas: el paciente debe ser trasladado a la sala de hemodinamia, requiere varias horas para su realización.
Doppler transcraneano (Fig. 3)
Criterios diagnósticos: El paro circulatorio cerebral se confirma si los hallazgos del ultrasonido están en forma bilateral, en dos oportunidades con un intervalo de al menos 30 min. Es un método de gran especificidad. En la figura 3 se observan los patrones de paro circulatorio cerebral diagnósticos de ME.
Ventajas: Se puede realizar al costado de la cama del paciente. No se altera por drogas.
Desventajas: Es operador dependiente. No puede utilizarse en recién nacidos por presentar la fontanela abierta y mayor elasticidad del cráneo. Igual problema se presenta en adultos con drenaje ventricular o grandes craniectomías. Puede, en estos casos, retrasar el diagnóstico de ME.
Angiografía radioisotópica
Criterios diagnósticos: ausencia de flujo encefálico, con flujo conservado en calota que da una imagen típica de "vacío cerebral".
Ventajas: similar a la angiografía.
Desventajas: requiere la movilización del paciente, demora varias horas hasta completar el estudio.
B. Métodos electrofisiológicos
EEG
Criterios diagnósticos: se observa una actividad menor a 2 microvoltios, sostenida, durante 30 min. Se debe utilizar un mínimo de 8 electrodos y un máximo de 16, con una impedancia entre 100 y 10000 Ohms.
Ventajas: Es un medio estandarizado, de fácil interpretación por cualquier neurólogo y disponibilidad prácticamente universal.
Desventajas: puede dar falsos positivos de línea isoeléctrica. Afectado por barbitúricos, sedantes y trastornos metabólicos. Puede dar falsos negativos por "ruido eléctrico" secundario a los aparatos de la UTI.
Potenciales evocados multimodales
Criterios diagnósticos: en los potenciales evocados somatosensitivos: ausencia de ondas N20 y P22. En los auditivos: presencia de onda I y ausencia de las restantes.
Ventajas: método reproducible, disponible en la mayor parte de las ciudades.
Desventajas: Puede dar falsos negativos por interferencias eléctricas. La ausencia de señal inicial (onda I y señal de nervio periférico) puede estar influida por edema o trauma.
4. Repetición del examen neurológico
• Objetivo: demostrar la persistencia, en un período adecuado, de los hallazgos iniciales.
• Condición: mantener prerrequisitos
• Intervalo entre las evaluaciones: adultos (mayor de 6 años): 6 hs; niños: entre 7 y 60 días: 48 hs; niños entre 2 y 12 meses: 24 hs; entre 1 y 6 años: 12 hs.
• La hora de muerte es la de la primera evaluación Situaciones clínicas que pueden producir errores en el diagnóstico de ME: se presentan cuatro casos clínicos en los que inicialmente se hizo el diagnóstico de ME, corrigiendo el error efectuando la revisión permanente del protocolo diagnóstico.
Caso 1
Paciente de 64 años con hemorragia subaracnoidea de 4 horas de evolución. Súbitamente presenta paro respiratorio, midriasis paralítica bilateral, ausencia de reflejos de tronco cerebral y de respuesta motora por encima y por debajo del agujero occipital. Junto con la intubación endotraqueal se comienza a monitorizarla con DTC. El primer estudio muestra (Fig. 4) un patrón de flujo reverberante.
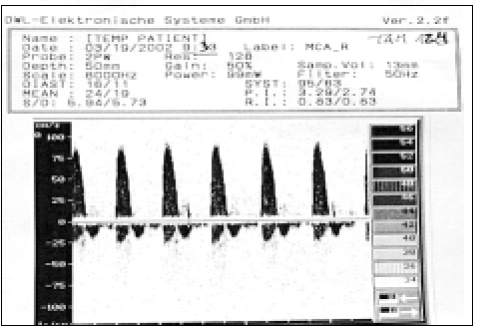
Fig. 4. DTC con patrón de flujo reverberante.
Se aumenta la presión arterial media con noradrenalina y se logra reestabilizarlo (Fig. 5), luego de lo cual la paciente recupera reflejos de tronco encefálico y ritmo respiratorio propio. La TC encefálica mostró resangrado. Se le colocó una ventriculostomía y se la sometió a oclusión endovascular, evolucionando con secuelas leves.

Fig. 5. DTC con patrón de hipertensión endocraneana con conservación de flujo (recuperación de la señal diastólica)
¿Cuál podría haber sido el error en esta situación? En este caso se puede comprobar uno de los mecanismos fisiopatológicos implicado en el cese del sangrado por hemorragia subaracnoidea. El aumento de la presión intracraneana (PIC) iguala a la presión arterial media con los que la presión de perfusión (PPC) se acerca a cero, lo que se revela en el DTC como ausencia de flujo. Si no se hubiera tenido en cuenta el prerrequisito del tiempo, no menos de tres horas de coma apneico se hubiera incurrido en un diagnóstico erróneo de ME.
Caso 2
Paciente de 17 años con traumatismo de cráneo de 13 hs. de evolución, con una IRM que mostraba lesiones bilaterales. Su PIC aumenta progresivamente hasta 70 mmHg con una PPC de 40 mmHg, refractaria al tratamiento médico máximo (barbitúricos en altas dosis), apareciendo midriasis bilateral, test de apnea positivo y un DTC con signos de hipertensión endocraneana (Figura 6). Se decide realizar una craniectomía descompresiva luego de la cual se observa disminución de la PIC, aumento de la PPC y recuperación del flujo en el DTC (Figura 7).
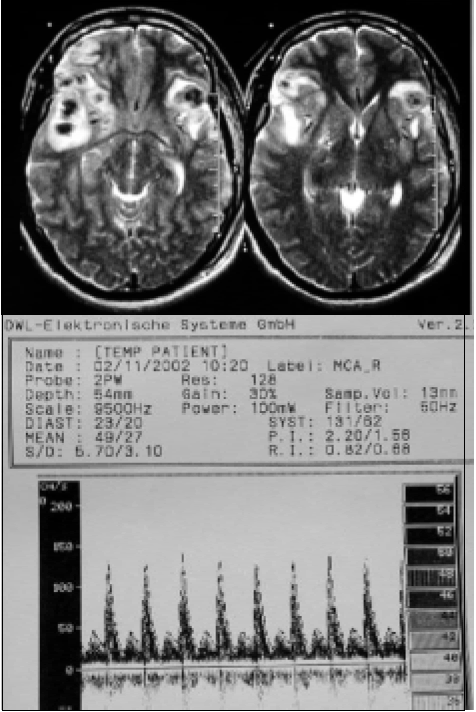
Fig. 6. IRM con contusiones hemorrágicas bilaterales y DTC que muestra signos sonográficos de hipertensión endocraneana.

Fig. 7. TC y DTC luego de cirugía descompresiva bilateral. Obsérvese la magnitud de la craniectomía bifrontal y la recuperación del flujo en el DTC.
El paciente se recuperó con secuelas moderadas. ¿Cuál podría haber sido el error en esta situación? Nuevamente se pone de manifiesto el cumplimiento de los prerrequisitos, en este caso el de ausencia de drogas depresoras y se agrega el valor de los exámenes complementarios para el diagnóstico. Un paciente con midriasis bilateral y apnea no sería candidato para realizar ningún tipo de tratamiento, sin embargo el DTC mostraba persistencia del flujo, pese a los signos indirectos de hipertensión endocraneana. Si no se hubiera tenido en cuenta el prerrequisito de las drogas y los hallazgos del DTC se hubiera incurrido en un diagnóstico erróneo de ME.
Caso 3
Paciente de 28 años que ingresa a la sala de emergencias con traumatismo cráneo facial grave, con pupilas inevaluables por la destrucción orbitaria, pérdida de masa encefálica por órbitas y narinas y sin respuesta motora (Fig. 8). Recibe pancuronio y midazolam para la intubación. La TC mostró estallido craneal, con fractura del clivus y contusiones hemorrágicas bifrontales (Fig. 9). Evaluado por emergentología y neurocirugía, se efectúa diagnóstico de ME y se llama al coordinador hospitalario de trasplante. Se realiza DTC que mostraba asimetría, con el peor patrón del lado derecho donde se observaba separación de sístole/diástole. Se colocó catéter de PIC que era de 60 con una PPC de 40 mmHg. Se aumentó la presión arterial media y se logró mejorar la PPC lo que se reflejó en una mejoría en el DTC (Fig.10). El paciente evolucionó hacia el estado de mínima conciencia.

Fig. 8. Traumatismo cráneo facial grave con pérdida de masa encefálica por nariz y boca.

Fig. 9. TC del mismo paciente donde se observa estallido craneal, con fractura de clivus.

Fig. 10. IRM donde se observa la sección medular.
¿Cuál fue el error en esta situación?
Nuevamente no cumplir con los prerrequisitos: primero no se contempló la presencia de drogas y segundo no se evaluó el tiempo de coma apneico.
Caso 4
Paciente con traumatismo raquimedular, con nivel de lesión C4 (Fig. 10). Presenta paro cardiorrespiratorio secundario a disautonomía por lo que se lo coloca en hipotermia de acuerdo a las normas, sedoanalgesiado con fentanilo y midazolam y con relajación muscular con pancuronio. Visto por un neurólogo le solicita un electroencefalograma que muestra ausencia de actividad eléctrica cerebral, con lo que hace diagnóstico de ME. La temperatura central en ese momento era de 33°. Luego del recalentamiento el paciente se recuperó presentando diparesia braquial y paraplejía crural, sin secuelas cognitivas.
¿Cuál fue el error en esta situación?
Nuevamente no cumplir con los prerrequisitos: primero no se contempló la presencia de drogas y segundo no se tuvo en cuenta la temperatura corporal.
DISCUSIÓN
Todos estos ejemplos muestran errores potenciales en el diagnóstico de ME. Los mismos se originan en fallas en la evaluación inicial.
Los prerrequisitos son fundamentales para la sospecha clínica.
Es fundamental realizar un apropiado interrogatorio entre los colegas que reciben al paciente para descartar la administración de sedantes y relajantes musculares en la admisión.
Se debe realizar siempre una neuroimagen, aún en presencia de signos claros de ME, pues el daño neurológico debe ser objetivado y documentado.
También debe documentarse escrupulosamente la hora del inicio y la modalidad de la asistencia respiratoria mecánica, de fundamental importancia para el diagnóstico de ME en lesiones encefálicas primarias. Es muy importante no comunicarle a la familia, en este primer momento, el diagnóstico de ME, a pesar de que el médico tratante tenga la certeza de la mala evolución.
Estos errores ponen de manifiesto la necesidad de contar con un Coordinador Hospitalario de Trasplante en los hospitales con Servicio de Neurocirugía, tal como lo ha realizado el INCUCAI siguiendo el modelo español. Este Coordinador puede ser médico, enfermero o psicólogo.
Tiene que tener preparación para el diagnóstico de muerte y entrenamiento en comunicación. El INCUCAI brinda en forma gratuita los cursos EDEHP (European Donor Education Hospital Program) que facilitan la relación con los familiares, generando la llamada "relación de ayuda", en la cual se trata de establecer un vínculo que le permita a la familia comenzar con el proceso de duelo.
El rol del Coordinador es el de nexo entre los médicos que atienden al paciente, el diagnóstico de ME, la relación con los familiares y el comienzo del operativo de procuración.
Retomando lo que planteábamos en un principio, el rol del neurocirujano es fundamental, especialmente en los sitios en que no existe la figura del Coordinador Hospitalario o se encuentran alejados de las centrales de los organismos de procuración. Por esta razón es muy importante que conozca todo el proceso de diagnóstico de muerte, tal como lo hemos resumido en este artículo.
Como sugerencia final, a título personal, recomiendo que ante la sospecha de ME el neurocirujano se comunique con el organismo correspondiente y deje en manos de estos la comunicación a los familiares, exceptuando, obviamente, que se trate de un paciente bajo su asistencia. De esta manera se evitarán posibles errores en la interpretación del cuadro clínico y en la relación con los familiares.
Bibliografía
1. Ley 24193 de trasplante de órganos y material anatómico humano
2. Página Web INCUCAI www.incucai.gov.ar
3. Domínguez Roldán JM, Barrera Chacón JM, García Alfaro C. Muerte bajo criterios neurológicos. En Previgliano I (ed) Neurointensivismo Basado en la Evidencia. Editorial Corpus, Rosario, 2007.
4. Previgliano I, Esterkin S, Soratti C. Muerte Bajo Criterios Neurológicos. En D. Ceraso (ed.) Terapia Intensiva. Ed. Médica Panamericana, Buenos Aires, 2006.
5. Bustos JL, Previgliano I, Soratti C. Glasgow 7 surveillance program: epidemiology and outcome in Argentinean intensive care units. Abstracts Book. 9th Congress of the World Federation of Societies of Intensive and Critical Care Medicine, Buenos Aires, 2005.
6. D.M. Shaner, MD; R.D. Orr, MD; T. Drought, PhD, RN; R.B. Miller, MD; and M. Siegel, MD. Really, most SINCERELY dead. Policy and procedure in the diagnosis of death by neurologic criteria. Neurology 2004;62:1682-1686
7. Zamperetti N, Bellomo R, Defanti CA, Latronico N. Irreversible apnoeic coma 35 years later. Towards a more rigorous definition of brain death?. Intensive Care Med 2004;30:1715-1722.
8. Hypothermia after Cardiac Arrest Study Group. Mild therapeutic hypothermia to improve the neurologic outcome after cardiac arrest. N Engl J Med. 2002;346:549-556.
9. Widjicks E. Diagnosis of brain death. N Eng J Med 2001;344:1215- 1221 (disponible gratis en www.nejm.org)
10. Escalante Cobo JL. Muerte encefálica. Evolución histórica y situación actual. Medicina Intensiva Española 2000;24:97-105 (disponible gratis en db.doyma.es)
